高齢化社会の到来と慢性疾患患者の増大に伴い終末期ケアの在り方が模索されている昨今、誰もが安心して人生の終焉を迎えるためには、従来のがん患者の疼痛・症状管理に焦点化した「緩和ケア」や終末期に特化した「ターミナルケア」だけでは十分とはいえず、医療機関の他、自宅、特別養護老人施設での看取り等、地域における患者とその家族の生活に合わせた終末期ケア体制を確立する必要がある。このような社会的課題に対応すべくエンド・オブ・ライフケアという考え方が重要となっている。
2012年9月、千葉大学大学院看護学研究科エンド・オブ・ライフケア看護学では、エンド・オブ・ライフケアを下記のように定義した。
診断名、健康状態、年齢に関わらず、
差し迫った死、あるいはいつかは来る死について考える人が、
生が終わる時まで最善の生を生きることができるように支援すること
地域社会でエンド・オブ・ラフケアを推進していくためには、病気としてではなく、自分の生の一部としてエンド・オブ・ライフについて考え、周囲の人、大切な人と語り合う文化を創り出すことが重要である。ゆえにエンド・オブ・ライフは単に終末期ケアや緩和ケアの代替え語ではない。老いや病いを抱えながら地域社会で生活し続ける人々の暮らし方、家族との関係性や生や死に関する価値観、社会規範や文化とも関連した、新たな生き方の探求であり、新たな医療提供の在り方の創造ともいえる。
看護師は以下の5つの側面の視座を持つことが重要である。
この視座で最も重要なのは「その人のライフ(生活や人生)に焦点を当てる」「家族とともに目標とする」ということである。エンド・オブ・ライフケアは、これまでの人生から、これからどうしたいかを実現するために、今をどう生きるかを問うものである。亡くなっていく方だけではない、共に時を重ね、ともに生きた家族にとって「その人の最善」であることが重要である。大切な人を失っていく体験は、残されたその人自身の人生にとって「どのように生きるか」を学ぶ体験でもある。そうして生と死の体験が伝承され、人としてどうあるべきかを問い、意味づけることを重要とする考え方である。
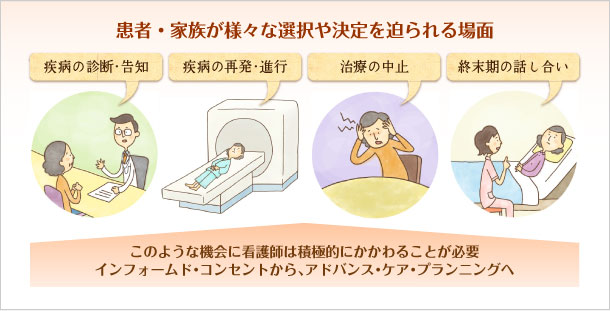
エンド・オブ・ライフケアというケアのあり方が重要となるのは、「人々が死について考えるとき」と総じて考えられる。
例えば…
人々の生活が抗うことのできない老いや病いによって「当たり前の日常」が脅かされ、暮らし方や生き方を変えざるを得ない状況に遭遇する場面である。
そのため医療現場では、検査結果の悪い結果を知らせるときや病状・治療方針の説明IC(Informed Consent)の場面や退院支援・調整の場面が象徴的と言えよう。
これらは、特定の専門領域に限ったことではなく、患者・家族の誰もが「生と死」について考え、様々な選択や決定を迫られる場面であり、このような機会に看護師はエンド・オブ・ライフケアの局面として意識し積極的に患者・家族にとって最善の選択ができるようにかかわることが必要である。
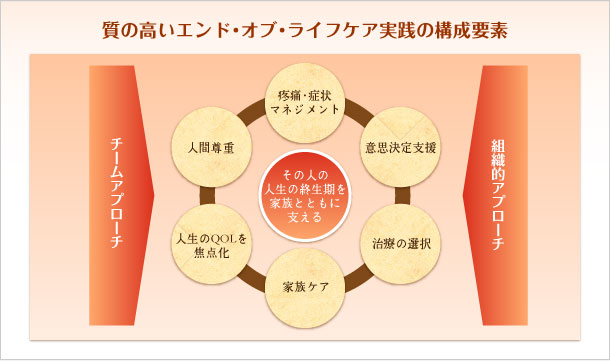
質の高いエンド・オブ・ライフケアの実践を構成要素を明らかにする文献検討の結果、エンド・オブ・ライフケアの実践のコアは6つの構成要素である。
①疼痛・症状マネジメント ②意思決定支援 ③治療の選択
④家族ケア ⑤人生のQOLを焦点化 ⑥人間尊重
これらの構成要素がチームアプローチと組織的アプローチを用いて機能的に連動することによって、成し得るケアである。これら6つの構成要素を連動させることによって看護師は、患者とその家族の価値観や選好に気づき、患者とその家族の意思表明を支援し、関係者と共有するための明確なコミュニケーションを通して到達する高度に個別化されたケアを提供する。その結果、やがて訪れる死までの「生」が安らかな最期の時を過ごすことに貢献するのである。
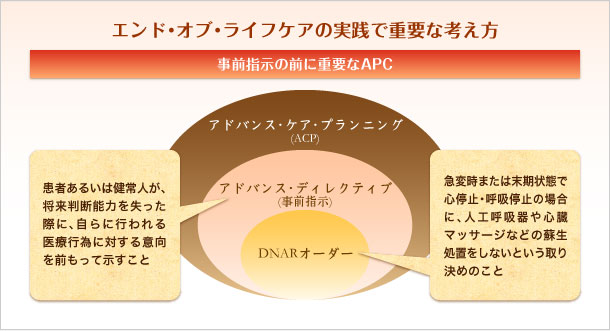
このようなケアの要素やプロセスは、看護師が患者・家族の価値観や目標を理解し、これからの人生の計画も含んだ治療・ケアに関する話し合いのプロセス(アドバンス・ケア・プランニング:ACP)を丁寧に実践することに他ならない。
将来に向けてケアを計画する「ACPのプロセス」は、患者の気がかり、価値観を引き出すこと、個々の治療の選択だけではなく、全体的な目標を立てること、家族も含めて話し合いを行うこと、その過程が、「患者あるいは健常人が、将来判断能力を失った際に、自らに行われる医療行為に対する意向を前もって示すこと(事前指示:アドバンス・ディレクティブ)」にもつながる。
このプロセスこそが患者・家族にとって「最善の選択」をするためのケアなのである。このプロセスでは、看護師も他の専門職も悩む、共に考え導き出す結論であることに意味がある。それゆえ、事前指示書があればいいのではなく、専門職からの説明と同意のICをすることに意味があるのではなく、共に考え、ともに最善を導き出すACPのプロセスこそが重要なのである。
しかしながら、こうしたプロセスを踏むためには多くの課題がある。中でも大きな課題になるのは下記の2点である。
①環境改善の課題
現在ある相談システムの中にどのようにチームアプローチを組み込み、組織的アプローチをどう実現するか
②関わる医療者の意識変革や知識を備えること
エンド・オブ・ライフケアとは何かという本質的な概念理解とその実践に関する知識・技術について学ぶ教育プログラムが必要
教育プログラムの内容は従来の緩和ケアの知識・技術に加え、医療者自身が当事者として自分の人生の最期をどのように迎えたいかについて自らの考えを意識化することや、ACPのプロセスで必要なコミュニュケーションのトレーニングを中心とした教育プログラムである。
さらに、この教育プログラムは医療者だけではなく、すべての国民に「自分の人生の最期までどのように生きたいか」を考え、語り合う機会を提供するプログラムとして開発し普及していく必要がある。
病院中心の医療の歴史が長く大病院志向や病院にお任せすれば安心という国民の意識が強いわが国においては、生かす医療ではなく、「自分らしく生きるための医療」への転換が求められている。医療者のみではなくすべての国民が考え、地域社会全体が老いも若きも語り合い自分の大切な人と時を共にし、年を重ねる価値を創造することが重要と考える。